Puntos para una lectura rápida
- •
Se calcula que las fisuras orofaciales afectan aproximadamente a 1 de cada 700 recién nacidos vivos en Europa.
- •
A pesar de su semejanza clínica, la fisura labial/fisura labiopalatina difiere de la fisura palatina en su etiología, sus asociaciones y su riesgo de recurrencia.
- •
A pesar de que la mayor parte de las veces se trata de una malformación aislada sin agente etiológico conocido, aproximadamente el 18,3% de los pacientes con fisuras orofaciales presentan algún tipo de asociación sindrómica.
- •
La causa de las fisuras orofaciales es multifactorial y controvertida. Se considera que es probable que agentes teratogénicos externos actúen sobre un terreno genético predispuesto.
- •
La atención de los niños con fisuras orofaciales debe ser integral y multidisciplinar. Comienza en el momento del diagnóstico y finalizará una vez que el niño haya completado su desarrollo.
Palabras clave
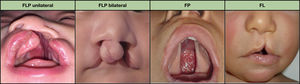
Las fisuras orofaciales (FOF) son la malformación facial más frecuente en el recién nacido. Se trata de un grupo de defectos muy heterogéneo que afectan a la cara y a la cavidad oral. Los tres tipos más frecuentes son la fisura labial aislada (FL), la fisura labiopalatina (FLP) y la fisura palatina aislada (FP). A su vez, pueden ser uni- o bilaterales (fig. 1). A pesar de su semejanza clínica, la FL/FLP difiere de la FP en su etiología, sus asociaciones y su riesgo de recurrencia1.
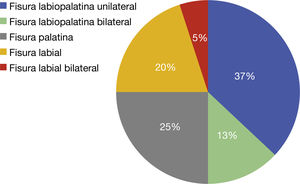
2Datos epidemiológicosSe calcula que las fisuras orofaciales afectan aproximadamente a 1 de cada 700 recién nacidos vivos en Europa. La FLP es el defecto más frecuente, seguido por la FP, mientras que la FL aislada es el defecto menos habitual. La FLP/FL es dos veces más frecuente en hombres que en mujeres, mientras que los datos se invierten en la FP2 (fig. 2).
Los indios americanos, nativos de Alaska, latinos y asiáticos presentan cinco veces más riesgo de padecer algún tipo de fisura orofacial que los individuos de raza negra.
A pesar de que la mayor parte de las veces se trata de una malformación aislada sin agente etiológico conocido, aproximadamente el 18,3% de los pacientes con fisuras orofaciales presentan algún tipo de asociación sindrómica. Se han descrito hasta 275 síndromes distintos asociados a las FOF. En pacientes con FP, la asociación sindrómica se ha descrito hasta en un 50% de los casos, en aproximadamente un 20% de los pacientes con FLP y menos de un 5% en los pacientes con FL aislada. Las malformaciones asociadas más frecuentemente descritas son malformaciones esqueléticas, cardiovasculares o del SNC3 (tabla 1).
Síndromes y malformaciones más frecuentemente asociadas a las fisuras orofaciales
| FLP | FP | FL | |
|---|---|---|---|
| Síndromes reconocidos | Patau (T13)Edwards (T18)ChargeVan der woude (IRF6) | Secuencia Pierre Robin:• Stickler• DiGeorge/Shprintzen (del.22q11)ApertTurner | Down |
| Anomalías esqueléticas | SindactiliaPie equinovaro | MicrognatiaSindactiliaHernia diafragmáticaOnfalocele | Polidactilia |
| Anomalías cardiovasculares | CIA, CIV | Ductus | Ventrículo únicoCIA |
| Anomalías SNC | Holoprosencefalia | HidrocefaliaBraquicefalia | Hipoplasia del cuerpo callosoAnencefalia |
| Otras | Ano imperforadoAtresia de esófago | MicrotiaHipospadias | CriptorquidiaColoboma |
| CIA: comunicación interauricular; CIV: comunicación interventricular. |
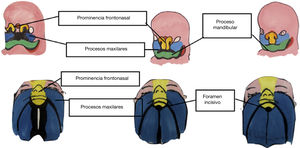
El desarrollo facial sucede a partir de la 4.ª semana de gestación, cuando se forman los 5 primordios/procesos faciales que darán lugar a la formación de la cara: una prominencia frontonasal, dos prominencias maxilares y dos prominencias mandibulares. La mandíbula es la primera en desarrollarse, en la 5.ª semana de gestación, mientras que las placodas frontonasales y maxilares irán fusionándose entre la 7.ª y la 10.ª semana.
La formación del paladar comienza en la 6.ª semana de gestación, pero no finaliza hasta la 12.ª. El foramen incisivo marca el límite entre los procesos. El paladar primario procede de la prominencia frontonasal y un defecto anterior al agujero incisivo indica un trastorno en torno a la 4.ª-7.ª semana de gestación, mientras que el paladar secundario–posterior al foramen incisivo–procede de los procesos mesenquimales de las prominencias maxilares y el fallo en su fusión ocurre entre la semana 8 y la 12.
Según el momento y el tiempo de duración del agente teratogénico, puede existir un defecto de fusión del labio, del labio y el reborde alveolar, solo del paladar o de todas las estructuras4 (fig. 3).
4EtiologíaLa causa de las FOF es multifactorial y controvertida. Se considera que es probable que agentes teratogénicos externos actúen sobre un terreno genético predispuesto. Si bien en la mayor parte de los pacientes no encontramos un agente causal conocido, se han identificado múltiples factores medioambientales que pueden estar en relación con la malformación4. Existen, además, más de 30 genes aislados relacionados con la FLP, aunque se encuentran mutaciones conocidas en menos del 10% de los pacientes1 (tabla 2).
Factores ambientales y genéticos asociados al desarrollo de la fisura orofacial
| Factores ambientales | Factores genéticos |
|---|---|
| Edad materna avanzada | Factor regulador IFN (IRF6) |
| Tabaquismo, consumo de alcohol | Genes de señalización WNT |
| Fármacos (fenitoína, ácido retinoico, metotrexato, etc.) | SATB2, SHH |
| Obesidad, diabetes, déficit de ácido fólico, etc. | Pérdida de función de receptores BMP |
A pesar de la identificación de genes relacionados con las fisuras faciales no sindrómicas, su conocimiento no ha ocasionado aún ningún impacto en el asesoramiento genético o su gestión clínica. Sin embargo, permite estimar mejor el riesgo de recurrencia familiar. Hoy en día, se estima que, en padres no afectados con un hijo fisurado, el riesgo de tener un segundo hijo afectado es del 4%, mientras que asciende al 9% si tiene dos hijos afectados. En caso de un padre afectado de FLP, el riesgo de tener un hijo con FLP es del 4%, pero ascenderá hasta el 17% la posibilidad de tener un segundo hijo fisurado5.
La profilaxis con ácido fólico ha demostrado un menor riesgo de patología de cierre del tubo neural; sin embargo, su eficacia no ha quedado demostrada en relación con la prevención de las FOF. A pesar de ello, la Asociación Americana de Pediatría sigue recomendando el suplemento con ácido fólico preconcepcional por su posible efecto protector6.
5ClasificaciónSe han propuesto multitud de clasificaciones diferentes para denominar la gran variabilidad clínica de las FOF. Como normal general, las distintas clasificaciones son descriptivas y nos definen el defecto:
- 1.
Labio:
- •
Lateralidad:
- –
Unilateral
- –
Bilateral
- –
- •
Grado:
- –
Cicatricial
- –
Incompleta
- –
Completa
- –
- 2.
Reborde alveolar
- 3.
Paladar:
- •
Duro
- •
Blando
- •
Úvula bífida
- •
Submucoso
- •
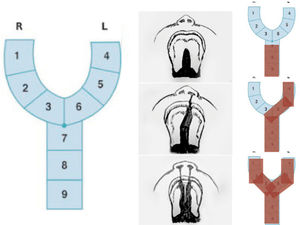
Kernahan y Stark, en 1958, propusieron una clasificación embriogénica planteando un diagrama que representa una FLP bilateral en forma de Y7.El esquema permite marcar la fisura con respecto a la extensión y la ubicación del defecto, lo que facilita su registro y comprensión clínica. Se han propuesto múltiples clasificaciones a partir de la propuesta por Kernahan (fig. 4).
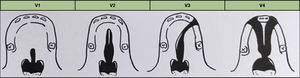
La clasificación de Veau de las fisuras de paladar de 1931 sigue vigente debido a su sencillez y relevancia clínica. Divide las fisuras en cuatro grandes grupos morfológicos8 (fig. 5):
- •
V1. Fisura de paladar blando.
- •
V2. Fisura de paladar duro y blando. Hasta el agujero incisivo.
- •
V3. Unilateral completa del paladar primario y secundario.
- •
V4. Bilateral del paladar primario y secundario.
Actualmente, hasta el 25% de las FOF se diagnostican durante la gestación. La ecografía morfológica de la semana 20 incluye el estudio de la cara y el cribado de anomalías labiopalatinas. Además, el desarrollo de la ecografía 3D nos permite ser más precisos en el estudio de los niños con FOF, a pesar de lo cual, las FP aisladas son difícilmente diagnosticables. La resonancia magnética puede utilizarse en casos no concluyentes o en pacientes de riesgo.
A pesar de que el diagnóstico precoz se ha considerado un arma de doble filo al generar una mayor ansiedad a los padres durante el embarazo, estudios posteriores parecen demostrar que tanto la madre como el hijo se van a beneficiar de un adecuado asesoramiento prenatal, una adecuación psicológica y una planificación sistemática y consensuada con el equipo médico9.
7Manejo posnatalLa atención de los niños con FOF debe ser integral y multidisciplinar. Comienza en el momento del diagnóstico y finalizará una vez que el niño haya completado su desarrollo. El papel del pediatra de atención primaria es fundamental en la derivación temprana a un centro de atención especializada con un equipo multidisciplinar experto en FOF. En España, la Sociedad Española de Fisuras Faciales (SOCEFF) tiene en su página web (www.soceff.org) el listado de centros hospitalarios con equipos multidisciplinares completos en las distintas comunidades. Estos equipos están formados por cirujanos pediátricos, plásticos o maxilofaciales, otorrinolaringólogos, pediatras, ginecólogos, ortodoncistas, psicólogos y rehabilitadores foniátricos, y su actuación conjunta es fundamental para la adecuada asistencia de pacientes complejos.
La mayoría de los niños con FOF no presentan otras alteraciones y pueden nacer en hospitales locales. Si bien, será necesario informar a los padres de las posibles dificultades en la alimentación y la recomendación de la valoración por un pediatra especialista en lactancia en los primeros días de vida. La presencia de una FLP dificulta la lactancia materna, si bien no la imposibilita. Existen técnicas para mejorar el sellado e intentar lograr un enganche adecuado. La evidencia demuestra, además, que la lactancia materna previene de las otitis medias tan frecuentes en estos pacientes10.
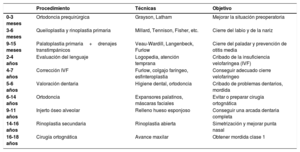
8Calendario quirúrgicoExisten multitud de protocolos y de técnicas para el manejo de los niños fisurados. Si bien no es objeto de este artículo hablar de las distintas técnicas quirúrgicas, sí se puede hacer una rápida introducción al manejo quirúrgico de estos pacientes. No todos los niños van a precisar el paso por todos los especialistas y fases; sin embargo, y de forma muy sencilla, el protocolo más empleado en Europa en la actualidad se presenta en la tabla 3.
Calendario quirúrgico
| Procedimiento | Técnicas | Objetivo | |
|---|---|---|---|
| 0-3 meses | Ortodoncia prequirúrgica | Grayson, Latham | Mejorar la situación preoperatoria |
| 3-6 meses | Queiloplastia y rinoplastia primaria | Millard, Tennison, Fisher, etc. | Cierre del labio y de la nariz |
| 9-15 meses | Palatoplastia primaria+drenajes transtimpánicos | Veau-Wardill, Langenbeck, Furlow | Cierre del paladar y prevención de otitis media |
| 2-4 años | Evaluación del lenguaje | Logopedia, atención temprana | Cribado de la insuficiencia velofaríngea (IVF) |
| 4-7 años | Corrección IVF | Furlow, colgajo faríngeo, esfinteroplastia | Conseguir adecuado cierre velofaríngeo |
| 5-6 años | Valoración dentaria | Higiene dental, ortodoncia | Cribado de problemas dentarios, mordida |
| 6-14 años | Ortodoncia | Expansores palatinos, máscaras faciales | Evitar o preparar cirugía ortognática |
| 9-11 años | Injerto óseo alveolar | Relleno hueso esponjoso | Conseguir una arcada dentaria completa |
| 14-16 años | Rinoplastia secundaria | Rinoplastia abierta | Simetrización y mejorar punta nasal |
| 16-18 años | Cirugía ortognática | Avance maxilar | Obtener mordida clase 1 |
1. Ortopedia prequirúrgica: el uso de ortodoncia prequirúrgica es un tema discutido aún por numerosos autores. Sus defensores afirman que se puede dirigir el alineamiento de ambas crestas alveolares preoperatoriamente, lo que mejorará el resultado posquirúrgico y reducirá la necesidad de ortodoncia más adelante. Este hecho, sin embargo, no está demostrado, y hay autores que opinan que su empleo puede empeorar el crecimiento maxilar en etapas futuras del desarrollo óseo11,12.
2. Cierre del paladar: la mayor parte de los cirujanos llevan a cabo un único tiempo quirúrgico para el cierre completo del paladar. Sin embargo, es discutido el efecto de la cirugía sobre el crecimiento maxilar a edades tempranas y hay autores que promueven un cierre en dos tiempos: una reparación del velo del paladar temprana, para permitir el desarrollo del lenguaje, y un cierre del paladar duro en torno a los 4 años para alterar en la menor medida posible el crecimiento óseo13.
3. Cobertura económica de la ortodoncia y logopedia por el Sistema Nacional de Salud: si bien las distintas asociaciones de padres de afectados a nivel nacional (Federación Sonríes) han trabajado mucho para obtener la cobertura económica de las prestaciones necesarias en los niños fisurados, aún existen muchas discrepancias entre autonomías y gran número de pacientes aún deben costearse los gastos derivados de largos tratamientos foniátricos y ortodóncicos.
4. Transición en el adolescente: el niño fisurado establece una relación muy estrecha con su equipo en caso de necesidad de múltiples actuaciones. Es por ello por lo que el pediatra de atención primaria puede ir preparando al niño a una adecuada transición a la fase adulta entendiendo la importancia del abordaje individualizado e integral de estos casos.
5. La minusvalíaen un niño con FOF se puede solicitar desde el nacimiento. Ello permite un mayor permiso de baja paternal, una prestación económica por hijo con una discapacidad o deducciones sobre el IRPF.
6. En la mayoría de las comunidades autónomas del país existen asociaciones de padres que pueden asesorar y dirigir a los pacientes con FOF. El pediatra de zona debe estar informado de la correspondiente a su comunidad para permitir una rápida comunicación entre el paciente y asociaciones (tabla 4).
Asociaciones de afectados de fisura labiopalatina
| Andalucía | ASAFILAP | www.asafilap.es |
|---|---|---|
| Aragón | SONRISAS ARAGÓN | www.sonrisasaragon.es |
| Castilla León | ALAFICYL | www.alaficyl.blogspot.com |
| Cataluña | FITCAT | www.fitcat.info |
| Extremadura | AFISUEXTREM | www.facebook.com/afisuextrem/ |
| Galicia | ASOCIACIÓN BEIZOS | www.beizoscoruna.blogspot.com |
| Islas Baleares | AFIBAL | www.afibal.webnode.es |
| Islas Canarias | FISUCAN | |
| Madrid | AFILAPA | www.afilapa.com |
| Navarra | ALAFINA | www.alafina.es |
| País Vasco | ASPANIF | www.aspanif.es |
| Valencia | AFICAVAL | www.aficaval.com |