- •
La dismorfia muscular se define como una alteración de la imagen corporal, caracterizada por la subestimación del tamaño y fuerza del cuerpo y el desarrollo de conductas compensatorias desadaptativas.
- •
El DSM-5 incluye a la dismorfia muscular dentro de los trastornos dismórficos corporales.
- •
La enfermedad es más prevalente en varones y se estima que un 10% de los varones que practican culturismo, pesas y acuden al gimnasio por motivos estéticos podrían tener este trastorno.
- •
La etiología de esta patología es desconocida; pueden estar implicados factores biológicos, psicológicos y sociales.
- •
La preocupación por la apariencia y la existencia de múltiples comportamientos repetitivos es difícil de controlar, les provoca malestar, disfunción social y puede
- •
asociarse a ideación y comportamiento suicida.
- •
Puede asociarse a otros trastornos mentales como la depresión mayor unipolar, trastorno por ansiedad social y trastornos de la personalidad, entre otros.
- •
La evaluación clínica inicial incluye una historia general y psiquiátrica y una exploración física. Existen instrumentos de detección de la enfermedad que facilitan el diagnóstico, como el cuestionario del complejo de Adonis.
- •
Los tratamientos utilizados para esta patología son los fármacos antidepresivos o la terapia cognitivo-conductual en monoterapia o asociados.
- •
El curso de la enfermedad es crónico, con remisión en el 20% de los pacientes, aunque las recaídas son frecuentes.
- •
La actuación del médico de familia es muy importante, no solo para el tratamiento y seguimiento de las formas leves de la enfermedad, sino también para su prevención y diagnóstico precoz.
La apariencia física se define como el aspecto exterior de una persona frente a la imagen corporal que es la representación del cuerpo que cada persona construye en su mente1. Esta doble visión de los individuos, tanto externa como interna, en muchas ocasiones no está enlazada y no se correlaciona con la realidad, por lo que se produce una discordancia que hace que personas con una apariencia física inadecuada para los cánones de belleza actual tengan una imagen corporal normal frente a otras con una apariencia física adecuada que, sin embargo, tienen una imagen corporal alterada.
El psiquiatra Harrison G. Pope y sus colaboradores describieron este síndrome por primera vez en 19932 al estudiar el uso de esteroides anabolizantes en varones que acudían a gimnasios de halterofilia de Boston y descubrir que un gran número de ellos se veían flacos y pequeños cuando la realidad era todo lo contrario. A esta alteración se la denominó “vigorexia” o “anorexia inversa”, ya que compartía características comunes con la anorexia, pero con síntomas inversos a esta. También se la llamó “complejo de Adonis” en alusión al personaje de la mitología griega Adonis, paradigma de la belleza ideal masculina. A partir de la década de los 90 pasó a denominarse “dismorfia muscular” (DM), término con el que nos referiremos a partir de ahora a la vigorexia.
3DefiniciónLa DM se define como una alteración de la imagen corporal, caracterizada por la subestimación del tamaño y fuerza del cuerpo y el desarrollo de conductas compensatorias desadaptativas3, como restricciones dietéticas (dietas ricas en proteínas y bajas en grasas), ejercicio excesivo y abuso de sustancias como los esteroides anabolizantes, que afecta a alrededor de un 20% de los pacientes con DM4.
El DSM-5 incluye a la DM dentro de los trastornos dismórficos corporales, grupo de alteraciones que se caracteriza por la preocupación por defectos leves o inexistentes en la apariencia física, de tal forma que los pacientes creen que se ven anormales cuando en realidad son normales.
4EpidemiologíaLa prevalencia de trastorno dismórfico corporal en la población general es de alrededor del 2%5,6. Respecto a la DM, aunque no se dispone de datos fiables acerca de su incidencia y prevalencia en nuestro país, algunos autores estiman que un 10% de los varones que practican culturismo, pesas y acuden al gimnasio por motivos estéticos podrían tener este trastorno7,8. Esta patología es más prevalente en varones (80%), aunque las mujeres también pueden padecerla. Suele iniciarse en la adolescencia de una forma gradual.
5EtiologíaLa etiología de esta patología es desconocida; pueden estar implicados factores biológicos, psicológicos y sociales. Estudios con resonancia magnética nuclear han mostrado hiperactividad de la corteza orbitofrontal izquierda e hipoactividad en la corteza occipital, lo que sugeriría que estos trastornos podrían asociarse a un procesamiento visual anormal con alteraciones en la codificación9. Estos hallazgos se solapan con los observados en los pacientes con trastorno obsesivo-compulsivo. Respecto a los factores sociales, los sujetos afectados de este trastorno tenían una percepción de menor cuidado por parte de sus padres, mayores burlas de los compañeros y más maltrato que los no afectados10,11. Y por último, los modelos estéticos instaurados por la publicidad y los medios de comunicación en nuestra sociedad también pueden contribuir al inicio y mantenimiento de esta enfermedad.
6ClínicaLa DM se caracteriza por una creencia patológica de que el cuerpo es demasiado pequeño o poco musculado. Los pacientes pueden asociar preocupación por otras partes del cuerpo como la piel o el cabello y desarrollan conductas desadaptativas y múltiples comportamientos repetitivos que son difíciles de controlar y les provocan malestar, disfunción
social y pueden asociarse a ideación y comportamiento suicida12.
Las conductas desadaptativas más frecuentes son: la realización excesiva de ejercicio físico, especialmente levantamiento de pesas, dedicando todos los días muchas horas a ir al gimnasio; uso de dietas restrictivas muy ricas en proteínas y bajas en grasa; ingesta de sustancias para conseguir mayor masa muscular, entre las que están suplementos vitamínicos e incluso esteroides anabolizantes u otras drogas, y someterse a intervenciones cosméticas innecesarias, todo ello con el fin de conseguir un cuerpo musculado que nunca termina de agradar al paciente13.
Los comportamientos o actos mentales repetitivos son impulsados por la preocupación por la apariencia y suelen aparecer en algún momento durante el curso de la enfermedad. Entre ellos tenemos:
- •
El camuflaje: alrededor del 90% de los pacientes tratan de ocultar o cubrir partes de su cuerpo que no les gustan, lo que los lleva a usar sombrero, gafas, maquillaje o someterse a un excesivo bronceado para reducir la percepción de alteraciones en la piel.
- •
La comparación de sus características físicas con las de otras personas de su entorno o de revistas, Internet, publicidad. Esta comparación aumenta la ansiedad, porque estos pacientes no solo subestiman su atractivo, sino que sobreestiman el de los demás.
- •
Comprobación frente al espejo de su cuerpo durante incluso varias horas al día. Asociado en algunos pacientes a preparación excesiva, pueden repetidamente cambiar de estilo, de ropa, de peinado.
- •
Otros comportamientos, como compras compulsivas de productos corporales u otras conductas, como mediciones continuas de partes de su cuerpo.
La mayoría de estos pacientes suele tener una conciencia baja o nula de enfermedad, lo que dificulta el tratamiento. Algunos pacientes pueden presentar una variante delirante más grave.
Esta patología puede asociarse a otros trastornos mentales como la depresión mayor unipolar, trastorno por ansiedad social, trastornos de la personalidad (perfeccionismo, falta de asertividad, neuroticismo), trastornos por abuso de sustancias, trastornos obsesivo-compulsivos, trastornos de la alimentación, trastorno de pánico y a síntomas somáticos14.
Aunque los pacientes con DM pueden presentar remisiones, la enfermedad tiene un curso crónico. La recuperación se produjo en el 20% de los pacientes, y fueron predictores de recuperación la presencia de síntomas menos graves y la duración menor de la clínica. Tras la recuperación, las recaídas son frecuentes, llegan hasta el 40% y se asocian a mayor gravedad y edad de inicio más temprana15.
7EvaluaciónLa evaluación clínica inicial de una posible DM incluye una historia general y psiquiátrica y una exploración física donde se preste especial atención a síntomas y signos que puedan orientarnos al abuso de esteroides anabolizantes (tabla 1). Las pruebas complementarias se realizan en función de los hallazgos de la historia y la exploración.
Efectos secundarios de los esteroides anabolizantes.
| 1. Cardiovasculares: |
| • Enfermedad coronaria |
| • Cardiomiopatía |
| • Alteraciones en la coagulación |
| • Hiperlipemia |
| • Hipertensión arterial |
| 2. Musculares: |
| • Rotura de tendones |
| 3. Psiquiátricos: |
| • Agresividad |
| • Alteraciones en el estado de ánimo |
| • Dependencia |
| 4. Digestivos: |
| • Colestasis |
| • Neoplasias hepáticas |
| 5. Otros |
| En el varón pueden originar ginecomastia, acné, y en mujeres virilización y alteraciones menstruales. |
Modificada de Snyder2,5.
Existen instrumentos de detección de la enfermedad que pueden facilitar el diagnóstico, como el cuestionario del complejo de Adonis16 (tabla 2) o la escala de satisfacción muscular (ESM). El cuestionario ESM se desarrolló a partir de la traducción de la Muscle Appearance Satisfaction Scale (MASS). Consta de 19 ítems que valoran aspectos cognitivos, conductuales y afectivos de las personas que padecen DM. Está formado por cinco escalas que corresponden a dependencia al fisicoculturismo, conductas de verificación, uso de sustancias, lesión e insatisfacción muscular. Las respuestas a los ítems se contemplan en una escala tipo Likert de 5 puntos que varía desde 1 (totalmente en desacuerdo) a 5 (totalmente de acuerdo)17. Si son positivos, requiere una entrevista clínica para establecer el diagnóstico, en la que se deben investigar los síntomas específicos de DM y su repercusión funcional; para ello es necesario una buena relación médico-paciente evitando minimizar las preocupaciones de este último, no usar términos como “defecto” o “deformidad” y no tratar de convencerles de que esos defectos son inexistentes o mínimos, imponiendo nuestra visión.
Cuestionario de Adonis.
| 1. ¿Cuánto tiempo dedicas cada día preocupándote por algún aspecto de tu apariencia (no simplemente pensándolo, sino preocupándote)? | 9. ¿Con qué frecuencia tu vida sexual se ha visto afectada por tus preocupaciones relacionadas con tu apariencia? |
| a) Menos de 30 minutos. | a) Nunca o raramente. |
| b) De 30 a 60 minutos. | b) Algunas veces. |
| c) Más de 60 minutos. | c) Frecuentemente. |
| 2. ¿Con qué frecuencia estás mal por alguna cuestión relacionada con tu apariencia (preocupado, ansioso, deprimido.)? | 10. ¿Con qué frecuencia tus preocupaciones por la apariencia o actividades relacionadas con ella han comprometido tu trabajo o tu carrera? |
| a) Nunca o raramente. | a) Nunca o raramente. |
| b) Algunas veces. | b) Algunas veces. |
| c) Frecuentemente. | c) Frecuentemente. |
| 3. ¿Con qué frecuencia evitas que parte de tu cuerpo o tu cuerpo entero sea visto por otros? | 11. ¿Con qué frecuencia has evitado ser visto por otras personas debido a tus preocupaciones con tu apariencia? |
| a) Nunca o raramente. | a) Nunca o raramente. |
| b) Algunas veces. | b) Algunas veces. |
| c) Frecuentemente. | c) Frecuentemente. |
| 4. ¿Cuánto tiempo dedicas cada día a actividades de aseo para mejorar tu apariencia? | 12. ¿Has consumido algún tipo de droga, legal o ilegal, para ganar músculo, perder peso o para cualquier intento de mejorar tu apariencia? |
| a) Menos de 30 minutos. | a) Nunca. |
| b) De 30 a 60 minutos. | b) Solo drogas legales, compradas en sitios oficiales o bajo prescripción. |
| c) Más de 60 minutos. | c) He usado esteroides ilegales, píldoras de adelgazamiento u otras sustancias. |
| 5. ¿Cuánto tiempo dedicas al día a actividades físicas para mejorar tu apariencia física, tales como levantar pesas, jogging, cinta de caminar? | 13. ¿Con qué frecuencia has tomado medidas extremas (que no sean el uso de drogas) para cambiar tu apariencia, como hacer ejercicio excesivo, entrenar incluso cuando tienes dolor, hacer dietas extremas, vomitar, usar laxantes, etc.? |
| a) Menos de 60 minutos. | a) Nunca o raramente. |
| b) De 60 a 120 minutos. | b) Algunas veces. |
| c) Más de 120 minutos. | c) Frecuentemente. |
| 6. ¿Con qué frecuencia sigues dietas comiendo alimentos especiales (por ejemplo, de alto contenido en proteínas y/o bajos en grasas) o ingieres suplementos nutricionales para mejorar tu apariencia? | Interpretación |
| a) Nunca o raramente. | El cuestionario de complejo de Adonis consta de 13 ítems, que exploran el grado de insatisfacción que tiene el hombre con su aspecto, y hasta qué punto puede llegar para cambiarla. Las respuestas se dividen en tres opciones “a” cuyo valor es de 0 puntos, “b” cuyo valor es de 1 punto y “c” cuyo valor es de 3 puntos. |
| b) Algunas veces. | Puntuaciones |
| c) Frecuentemente. | 0-9 puntos=preocupación leve no patológica. |
| 7. ¿Qué parte de tus ingresos económicos los empleas en cuestiones dedicadas a mejorar tu apariencia? | 10-19 puntos=grado moderado de complejo de Adonis. |
| a) Una cantidad insignificante. | 19-29 puntos=complejo de Adonis grave. |
| b) Una cantidad sustancial, pero nunca hasta el punto de que me cree problemas económicos. | 30-39 puntos=preocupación posiblemente patológica de la imagen corporal. |
| c) Una cantidad importante hasta el punto de crearme problemas económicos. | |
| 8. ¿Con qué frecuencia tus actividades relacionadas con tu apariencia física afectan a tus relaciones sociales? | |
| a) Nunca o raramente. | |
| b) Algunas veces. | |
| c) Frecuentemente. |
Modificada de Latorre-Román16.
Los criterios diagnósticos para el trastorno dismórfico corporal del DSM-518 vienen reflejados en la tabla 3.
Criterios diagnósticos del DSM-5 para el trastorno dismórfico corporal.
| A. Preocupación por uno o más defectos en la apariencia física que no son observables o parecerían leves a otras personas. |
| B. En algún momento durante el curso de la enfermedad, el individuo ha realizado conductas repetitivas (como la comprobación de su imagen frente al espejo, la preparación excesiva o pellizcarse la piel) o actos mentales (como comparar su imagen con la de los demás) en respuesta a las preocupaciones por su apariencia física. |
| C. La preocupación por la apariencia física le provoca malestar clínicamente significativo o deterioro en las áreas social, laboral u otras áreas importantes del funcionamiento. |
| D. La preocupación por la apariencia física no se explica mejor por un trastorno de la alimentación. |
| Especificar si: |
| Con dismorfia muscular: el individuo está preocupado con la idea de que su cuerpo es demasiado pequeño o insuficientemente musculado. Esta especificación se utiliza incluso si el individuo está preocupado por otras áreas del cuerpo, lo que es frecuente. |
| Especificar si: |
| Indicar el grado de penetración de sus creencias respecto al trastorno dismórfico corporal: |
| • Con una visión buena o regular: el individuo reconoce que sus creencias acerca de la apariencia física no son probablemente |
| ciertas o que puede o no puede ser verdad. |
| • Con poca conciencia de enfermedad: el individuo cree que las creencias acerca de su apariencia física son probablemente ciertas. |
| • Con ausencia de conciencia de enfermedad/ideas delirantes: el individuo cree que sus creencias acerca de su apariencia física |
| son totalmente ciertas. |
Modificada de DSM-518
Debe realizarse con:
- 1.
Preocupación por la apariencia física normal. Esta preocupación es común en la población general; lo que la diferencia del trastorno dismórfico corporal es que en este caso la preocupación es excesiva, se producen conductas repetitivas y se altera la funcionalidad del paciente19.
- 2.
Defectos corporales reales.
- 3.
Trastornos de la alimentación.
- 4.
Depresión mayor.
- 5.
Trastorno de ansiedad social. En la fobia social, el paciente tiene miedo a la evaluación negativa de su comportamiento o lenguaje por parte de los demás, mientras que en la patología que nos ocupa el miedo es a la evaluación negativa de su apariencia.
- 6.
Agorafobia.
- 7.
Trastornos por ansiedad generalizada.
- 8.
Trastornos obsesivo-compulsivos. Tienen en común los pensamientos recurrentes que persisten a lo largo del día y los comportamientos repetitivos. Sin embargo, en la DM, las preocupaciones son sobre su escasa musculatura y sobre qué hacer para mejorarla, y las conductas repetitivas se centran exclusivamente en la apariencia.
Antes de comenzar el tratamiento es necesario involucrar a los pacientes y familiares y establecer una alianza terapéutica, dado que un gran número de ellos no tiene conciencia de enfermedad; la entrevista motivacional puede ayudar a los pacientes reacios a ser tratados.
Se debe evitar hacer comentarios sobre el aspecto del paciente, ya que, aunque estos se realicen con un fin tranquilizador, los pacientes pueden malinterpretarlo. No tratar de convencerles de que su aspecto es normal ni tampoco afirmar que hay algo malo en su apariencia cuando no es cierto. En su lugar, se puede informar al paciente de que las personas con DM se ven negativamente y de una forma distinta a como lo ven otras personas20. Si fuese necesario, hay que explicarles que el tratamiento cosmético no ayudará a mejorar e individualizar el tratamiento en función de la gravedad de la enfermedad, antecedentes de DM u otro trastorno dismórfico corporal, comorbilidad y preferencias del paciente.
Los tratamientos utilizados para esta patología son los fármacos antidepresivos o la terapia cognitivo-conductual (TCC) en monoterapia (grado 2B) o asociados. Ambas terapias son eficaces según los estudios realizados, aunque no hay pruebas de mayor eficacia de una frente a la otra. La elección de uno u otro se va a realizar en función de la coexistencia de otras enfermedades mentales que puedan beneficiarse del uso de fármacos, los tratamientos previos realizados y su eficacia, los efectos secundarios de los fármacos, la adherencia del paciente y sus gustos.
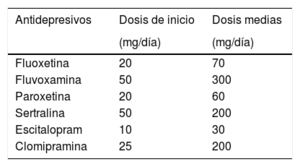
9.2Tratamiento farmacológicoEl tratamiento de elección son los inhibidores selectivos de la receptación de serotonina (ISRS). Se puede usar cualquiera de ellos, ya que no hay estudios que comparen la eficacia de los diferentes ISRS entre sí en esta patología. Sin embargo, se prefiere evitar el citalopram, ya que en esta enfermedad se usan dosis más altas de las habituales y la Food and Drug Administration alerta sobre problemas de uso del citalopram a dosis altas de 40mg por el peligro de alteraciones cardiacas21.
Como fármaco de segunda línea se puede utilizar el antidepresivo tricíclico clomipramina, aunque su tolerancia y perfil de efectos secundarios es peor que los ISRS22.
Las dosis iniciales y las de mantenimiento de los diferentes fármacos usados se refleja en la tabla 4.
Dosis de antidepresivos.
| Antidepresivos | Dosis de inicio | Dosis medias |
|---|---|---|
| (mg/día) | (mg/día) | |
| Fluoxetina | 20 | 70 |
| Fluvoxamina | 50 | 300 |
| Paroxetina | 20 | 60 |
| Sertralina | 50 | 200 |
| Escitalopram | 10 | 30 |
| Clomipramina | 25 | 200 |
Modificada de Phillips24.
En pacientes resistentes al tratamiento, una vez descartada la falta de adherencia a este y la coexistencia de otra psicopatología, podría aumentarse la dosis del ISRS inicial, cambiar por otro ISRS (grado 2C) o por clomipramina, asociar fármacos como venlafaxina o clomipramina a los ISRS, controlando los posibles efectos secundarios y añadir TCC (grado 2C). Algunos estudios señalan que el uso de antipsicóticos de segunda generación23 podría ser útil en pacientes resistentes que asocian ideas delirantes o un importante componente de agitación; sin embargo, otros estudios no lo confirman.
La duración del tratamiento en pacientes respondedores se recomienda que sea de varios años (3-4 años) (grado 2C)24 y en las formas graves, indefinido. Si el paciente tiene una recaída, se recomienda reiniciar con el mismo tratamiento previo25.
9.3PsicoterapiaEn la actualidad, no hay tratamientos psicológicos empíricamente validados y específicos para la DM.
Las razones para ello son las siguientes26–28:
- 1.
En primer lugar, la DM es un trastorno que ha empezado a recibir atención recientemente, con la aparición de un cambio gradual en cómo los hombres perciben sus cuerpos. Por lo tanto, la bibliografía es muy escasa y se sabe muy poco acerca de este trastorno. Tanto es así, que todavía no hay un consenso en cuanto a su nosología. En la 5.ª edición del Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM-5) se ha propuesto incluirlo como una forma de trastorno dismórfico corporal (y es así como se ha considerado en este artículo). Sin embargo, muchos investigadores sugieren que también podría clasificarse como un trastorno de la conducta alimentaria o un trastorno obsesivo-compulsivo.
- 2.
En segundo lugar, las personas que padecen DM rara vez buscan tratamiento; primero, porque no son conscientes de que tienen un problema y, segundo, porque este trastorno es egosintónico, es decir, no les genera malestar, por lo menos a corto plazo. A largo plazo, las consecuencias psicológicas y sociales son devastadoras. Si buscan algún tipo de tratamiento es en relación con alguna lesión o enfermedad física, o con alteraciones psicológicas como la ansiedad o la depresión, pero no por la DM como tal. A todo lo anterior se añade que generalmente son personas que presentan buena salud, lo que hace más difícil su detección. Además, hay que tener en cuenta que, tradicional y culturalmente, siempre ha estado mal visto que los hombres hablasen y se preocupasen por su aspecto físico, lo que dificulta que muchos expresen su sufrimiento.
Uno de los aspectos fundamentales antes de comenzar cualquier terapia es establecer una buena alianza terapéutica con el paciente29, es decir: escuchar activamente lo que está diciendo; intentar entender su problema y todos los miedos, preocupaciones y malestar asociados, y favorecer un ambiente libre de juicio, cálido, comprensivo y empático donde la persona pueda expresar libremente sus pensamientos y emociones. La alianza terapéutica va a ser decisiva en el tratamiento de la DM, ya que, muchas veces, el terapeuta (u otro profesional sanitario) es la primera persona con la que el paciente habla abiertamente sobre su problema. Si se siente incomprendido o juzgado, probablemente no buscará ayuda en un futuro.
Es pertinente mencionar que no solo el psicólogo debe establecer una buena alianza con el paciente, sino cualquier cuidador o profesional sanitario que tenga relación con él. Con el objetivo de que profesionales y cuidadores entiendan mejor lo que le ocurre a la persona y así mejore también la relación con esta, es importante ofrecer la máxima información y formación posible sobre el trastorno.
9.5Entrevista motivacionalOtro aspecto importante que hay que tratar antes de comenzar una intervención es la ambivalencia que sienten las personas que padecen este trastorno en cuanto al tratamiento y proceso de cambio. Para ello, se utilizan técnicas como la entrevista motivacional.
La entrevista motivacional30 es una forma de asesoramiento terapéutico que busca ayudar a los pacientes a explorar y resolver sus sentimientos de ambivalencia hacia el cambio. Se genera una relación de colaboración entre paciente y terapeuta, en donde ambos abordan el problema de forma conjunta, pero es tarea del paciente (y no del psicólogo) resolver sus sentimientos de ambivalencia. El terapeuta se muestra cálido, empático, respetuoso y optimista, y toma una posición subordinada (no de poder) desde la cual pone énfasis en la autonomía de la persona y en su derecho a aceptar o no la ayuda y conocimientos del terapeuta. Esta técnica parte de la base de que la motivación de cambio aumenta si hay un proceso amable de negociación en el cual es el propio paciente el que plantea los costes y beneficios que implica la terapia. El terapeuta intenta incrementar la importancia del cambio, y aumentar la confianza del paciente en que dicho cambio es posible. Para ello, le persuade y negocia con él de forma amable, respetuosa y empática, sin utilizar métodos más agresivos como la confrontación o la coerción. Los principios esenciales de la entrevista motivacional son: primero, expresar empatía, escuchar y entender el punto de vista del paciente y sus motivaciones subyacentes. Segundo, generar discrepancia entre los valores o ideales de la persona (por ejemplo, el ideal de ser feliz) con el comportamiento actual y cómo este le aleja de dichos valores. Tercero, responder a la resistencia del paciente con empatía, apoyando la autoeficacia de la persona y aumentando su confianza en que el cambio es posible (elogiar cualquier expresión, actitud o acción de cambio, etc.).
9.6Tratamiento psicológico en adultosEl tratamiento psicológico de elección en la DM (y que se aplica a cualquier forma de trastorno dismórfico corporal) es la TCC.
9.6.1Terapia cognitivo-conductualLa TCC31,32 presupone que las personas que padecen un trastorno dismórfico corporal presentan una serie de ideas distorsionadas sobre su apariencia física e imagen corporal que provocan reacciones emocionales muy negativas y unos patrones disfuncionales de comportamiento.
Estas personas centran su atención en pequeños defectos e imperfecciones en su apariencia física, dándoles una importancia desmedida. En el caso de la DM, los defectos están relacionados con la musculatura y esbeltez corporal. Evalúan muy negativamente dichas imperfecciones y creen que estas son un reflejo de su (poca) valía personal. Varias de las distorsiones cognitivas que presentan son: “Si me salto un día de entrenamiento, echaré a perder toda mi rutina”, “si me salto un día de entrenamiento, me convertiré en una bola de grasa”, “necesito entrenar todos los días para sentirme valioso”, “sé que el chico que entrena a mi lado piensa que soy un enclenque” (sin ninguna prueba o indicador que lo sustente). Esta forma de pensar les genera mucho malestar emocional, e intentan reducirlo a través de comportamientos compulsivos (en el caso de la DM, practicar deporte de forma compulsiva, realizar dietas estrictas, gastarse mucho dinero en suplementos alimenticios e incluso llegar al consumo de drogas), y comportamientos de evitación (por ejemplo, evitar mirarse al espejo o evitar situaciones sociales en las que los demás pueden darse cuenta de lo “poco musculoso” que la persona cree estar).
El objetivo principal de la TCC es cambiar las ideas y pensamientos intrusivos, recurrentes y distorsionados sobre la imagen corporal.
La estructura general del tratamiento sería la siguiente: durante las primeras fases de la terapia se ofrece al paciente psicoeducación, es decir, se le proporciona información y formación sobre el trastorno (esto incluye información sobre la imagen corporal, cómo se forma esta, cómo uno se relaciona con su cuerpo, cuáles son las limitaciones físicas, etc.). A continuación, se busca trabajar y cambiar los pensamientos e ideas distorsionadas. En conjunto con este cambio cognitivo, también se aplica lo que en TCC se denomina exposición con prevención de respuesta: se busca que el paciente se exponga gradualmente a aquellas situaciones que teme y que le generan ansiedad (exposición) sin tener que realizar conductas compulsivas para reducir ese malestar (prevención de respuesta). Se empieza por aquellas situaciones que le provocan menos ansiedad, para terminar con aquellas que le generan mayor malestar. Por ejemplo, cuando la persona cree detectar en su cuerpo un mínimo ápice de grasa donde debería haber músculo, acude al gimnasio y entrena durante horas para que esa pizca de grasa desaparezca. Con la exposición con prevención de respuesta se intentaría que, cuando la persona detecta alguna imperfección en su musculatura o esbeltez, no acuda al gimnasio o entrene menos horas de las habituales.
Esta estructura de tratamiento debe ser flexible y adaptarse a las necesidades y particularidades del paciente.
9.7Tratamiento psicológico en adolescentesAl igual que con el tratamiento en adultos, actualmente no hay tratamientos empíricamente validados para adolescentes que padecen DM. Sí que existen informes escritos sobre casos únicos en los que se ha aplicado terapia familiar. Estos informes justifican su utilidad, argumentando que la terapia familiar está validada como forma exitosa de tratamiento con adolescentes en otros trastornos (por ejemplo, en la anorexia).
9.7.1Terapia familiarLa terapia familiar33 se basa en incluir a los padres como un recurso más en el tratamiento. En el caso de la DM, en los primeros momentos de la terapia, los padres intervienen directamente en los síntomas del trastorno, limitando, por ejemplo, el tiempo de entrenamiento del adolescente o controlando que seleccione únicamente comidas altas en proteínas y bajas en calorías. A medida que avanza el tratamiento, se va otorgando mayor control al adolescente. Además, suelen surgir asuntos familiares que tratar, que pueden tener influencia en el trastorno (por ejemplo, algunos adolescentes se sienten aislados o ignorados por sus padres o tienen poca comunicación o mala relación con alguno de los progenitores).
Al igual que en otros trastornos relacionados con la imagen corporal, en la DM es importante no perder nunca de vista el papel que tiene la cultura mediática actual (anuncios, programas de televisión, revistas, etc.). Esta impone una serie de ideales de belleza poco realistas e inalcanzables. En el caso de los hombres, la ideal gira en torno a la musculatura y la esbeltez.
10Criterios de derivación y seguimientoLos médicos de atención primaria pueden tratar a los pacientes con formas leves de la enfermedad, pero en general estos pacientes deben ser derivados al equipo de salud mental, especialmente aquellos que requieren psicoterapia. Los pacientes con formas graves o ideación autolítica deben ser derivados para hospitalización.
El seguimiento en las formas leves que reciben medicación podría hacerse cada 3-4 semanas y una vez estabilizados, cada 3-6 meses. Los pacientes que reciben psicoterapia deberían verse al menos una vez a la semana durante 6 meses.
11PrevenciónA nivel de la sociedad:
- 1.
Cambio de los valores sociales basados en la cultura de la imagen, evitando el modelo de varón hipermusculado como ejemplo estético a seguir a través de la publicidad, medios de comunicación, Internet.
- 2.
Concienciación de la sociedad sobre la enfermedad y los peligros derivados de ella mediante campañas dirigidas a la población desde organismos gubernamentales.
A nivel de los profesionales de atención primaria:
- A.
Formación de los profesionales sanitarios de atención primaria en esta patología.
- B.
Realización de educación sanitaria en colegios e institutos, incluyendo dentro de esta información sobre:
- •
Desarrollo corporal normal y patológico.
- •
El modelo estético masculino actual.
- •
Dietas y productos para mejorar el desarrollo muscular. Esteroides anabolizantes.
- •
La vigorexia: qué es, qué problemas puede producir y cómo se puede evitar.
- •
- C.
A nivel individual, aprovechar la visita del paciente con factores de riesgo por otro motivo de consulta como una oportunidad para investigar cómo valora su imagen corporal, realización de ejercicio (tipo y duración) y dieta, con el fin de darle información sobre la enfermedad y si hay sospecha de esta, realizar un diagnóstico y tratamiento precoz.
La actuación del médico de familia es muy importante, no solo para el tratamiento y seguimiento de las formas leves de la enfermedad, sino también para la prevención y el diagnóstico precoz de la DM. Su actuación debería dirigirse a evaluar a aquellas personas que por sus características tienen mayor riesgo de sufrirla, como adolescentes, usuarios de gimnasios y culturistas, detectando precozmente la enfermedad, lo que permite un tratamiento precoz y una mejor evolución. Y en su vertiente comunitaria, el médico de familia debería realizar educación para la salud sobre prácticas saludables en colegios e institutos.